Медицинский эксперт статьи
Новые публикации
Инфаркт селезенки
Последняя редакция: 18.10.2021

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Сложное заболевание – инфаркт селезенки – представляет собой состояние, при котором обнаруживается очаговое отмирание тканей органа. Такой патологический процесс может провоцироваться разными факторами, и страдает при этом не только селезенка, но и в целом организм пациента.
Селезенка играет роль своеобразного фильтра и напрямую оказывает влияние на состояние иммунитета. При её повреждении ухудшается работа всех внутренних систем, и пациент ощущает неполадку практически сразу. Однако инфаркт этого органа опасен тем, что при небольших повреждениях симптоматика может практически отсутствовать. Почему возникает нарушение, как его предупредить, распознать и лечить? Об этом можно узнать из нашей статьи.
Код по МКБ-10
Эпидемиология
Селезенка – это важнейший орган, необходимый для нормальной иммунной защиты и гемопоэза. У здорового человека вес селезенки составляет примерно 150 г, а её размер – около 11 см. Этот орган относится к труднопальпируемым – то есть, обычно его можно прощупать лишь при патологическом увеличении и выходе из-под реберной дуги.
Физиологические функции селезенки заключаются в следующем:
- устранение микроорганизмов и антигенов из системы кровообращения;
- продукция IgG, тафтсина и фактора P;
- использование, переработка патологических эритроцитов;
- эмбриональный гемопоэз.
Селезенка играет роль депо для третьей части всех тромбоцитов в организме и большого количества нейтрофилов, которые продуцируются в качестве реакции на инфекционную патологию или кровотечение.
Инфаркт селезенки – достаточно частая патология, хотя очаги заболевания в большинстве случаев некрупные. Например, в Соединенных Штатах частота заболеваемости составляет от 2 до 5% среди всех заболеваний органа. Вероятность смертности зависит от многих факторов – частности, от размеров и количества очагов некроза тканей. [1]
Патология одинаково часто обнаруживается у пациентов мужского и женского пола, однако чаще поражает пожилых людей старше 60 лет.
Летальность при инфаркте селезенки составляет не более 2%.
Заболевание может обнаруживаться врачами разных профилей. Чаще всего патология диагностируется гастроэнтерологами, терапевтами, гематологами, хирургами, иммунологами, инфекционистами. Именно к этим специалистам чаще всего обращаются пациенты при появлении первых симптомов нарушения.
Причины инфаркта селезенки
В целом, инфаркт селезенки являет собой процесс циркуляторного или ангиогенного омертвения тканей, что может быть следствием тромбозов, эмболий или продолжительного спастического состояния сосудов. При нарушении тока крови по артериям возникает острая реакция в виде ишемии органа, что приводит к отмиранию части или всей селезенки.
Причинами инфаркта селезенки могут стать:
- непосредственно заболевания этого органа (перекручивание, кистозные образования, либо другие патологии, которые сопровождаются повышением давления в сосудах, нарушением трофики и ишемическими процессами);
- инфекционные или паразитарные поражения, инфекционно-токсический шок (нарушение кровообращения, септические состояния, сосудистый спазм);
- травмы, осложненные закрытым или открытым повреждением брюшных органов, нарушения целостности ребер (развитие сосудистой эмболии);
- сосудистые патологии системного или воспалительного характера, способные сузить просвет и закупорить сосуд, вызвать формирование тромба (обрыв тромба способен привести к развитию эмболии сосудов селезенки); [2]
- сердечные заболевания, негативно влияющие на качество кровообращения и способствующие повышенному тромбообразованию (воспаление эндокарда, пороки сердца, аритмии, инфаркты); [3]
- нарушения картины крови (ускорение свертываемости, длительное использование пероральных противозачаточных препаратов, анемия и пр.); [4]
- злокачественные болезни крови (лейкемия, лимфома, злокачественная гранулема).
Инфаркт селезенки наблюдается на фоне полного или неполного перекрытия артерии органа или её вспомогательных ответвлений вследствие сужения либо закупорки. [5]
Факторы риска
Одним из прогностических неблагоприятных факторов развития инфаркта селезенки считается возраст, ведь у пожилых людей заболевание встречается намного чаще. Большинство случаев патологии диагностируют у пациентов старше 60 лет.
Повышают риск развития инфаркта селезенки и такие негативные факторы:
- заболевания или нарушения со стороны сердечно-сосудистой системы;
- врожденные нарушения иммунитета, иммунодефицитные состояния;
- склонность к тромбообразованию;
- атеросклероз;
- гематологические заболевания.
Если рассматривать факторы риска, которые имеют отношение к способу жизни людей, то можно особенно отметить следующие:
- курение;
- присутствие в рационе большого количества мясной и жирной пищи;
- употребление малого количества жидкостей и простой воды;
- лишний вес;
- злоупотребление алкоголем.
Нейтрализация озвученных факторов может содействовать предупреждению развития инфаркта селезенки.
В ряде случаев врачам не удается установить настоящую первопричину развития заболевания, поскольку патология может провоцироваться одновременно несколькими неблагоприятными факторами, и выделить какой-либо один из них не представляется возможным. [6]
Наиболее часто болезнь ассоциируется с болезнями сердечно-сосудистой системы, тифом, травматическими повреждениями внутренних органов, митральным стенозом.
Патогенез
Селезенка – важный и, тем не менее, малоисследованный человеческий орган. Он расположен в непосредственной близости к желудку, с левой стороны под диафрагмой.
Базовая функциональная направленность селезенки – это недопущение проникновения инфекции в организм, участие в процессах свертывания крови, очищение кровотока от токсических компонентов.
Каким образом развивается такое нарушение, как инфаркт селезенки? Под воздействием провоцирующих факторов (в частности, спастического сокращения сосудов, закупорки эмболой) ухудшается транспортировка кислорода к органу. Продолжительное кислородное голодание тканей влечет за собой омертвение их части (если поражены разветвления артерии), либо в целом селезенки (если поражен базовый артериальный ствол), которая приобретает бледно-желтоватый оттенок и признаки воспалительного процесса.
Возможно развитие инфаркта вследствие нарушения целостности какого-либо из селезеночных сосудов. На фоне нарушенного артериального кровотока коллатеральное кровообращение продолжает функционировать, появляется избыток давления на сосудистые стенки. В итоге повреждаются оболочки, и возникает кровотечение. Ткань органа приобретает красный «кровяной» оттенок, выделяются зоны омертвения и инфильтраты. Инфаркт селезенки значительно ухудшает её функциональность, нарушаются иммунные и эндокринные процессы, страдает эритро-лейко-лимфопоэз.
Симптомы инфаркта селезенки
Клиническая картина при инфаркте селезенки может сильно отличаться: у пациентов с небольшими или одиночными очагами симптоматика может вовсе отсутствовать, тогда как обширные или многочисленные очаги инфаркта проявляются острыми болезненными признаками. [7]
Одним из наиболее частых симптомов считается боль, локализующаяся в верхнем левом сегменте живота. Среди других распространенных признаков можно назвать повышенную температуру тела, озноб, болевые ощущения в грудной клетке с иррадиацией в левую плечевую область, а также тошноту и рвоту.
Выраженность симптомов напрямую связана с масштабом патологического процесса. В легких случаях инфаркт селезенки вообще никак не проявляется, либо дает о себе знать постоянной усталостью и общим недомоганием: поскольку такие симптомы далеко не специфичны, то они зачастую игнорируются, либо причисляются к другим уже имеющимся заболеваниям.
В более сложных случаях первые признаки становятся более показательными:
- острые болевые ощущения в области проекции селезенки, либо в левой стороне живота, иногда – с иррадиацией в левую руку (плечо);
- повышение температуры тела;
- признаки общей интоксикации;
- диспепсия (понос, тошнота и пр.);
- учащенное сердцебиение.
При массивном инфаркте селезенки отмечается резкая колющая или режущая боль с левой стороны под ребрами, отдающая в область лопатки, поясницы, груди слева. Снижается диафрагмальная подвижность, понос сменяется запором, усиливаются интоксикационные признаки. В ходе пальпаторного исследования обнаруживается увеличенная и болезненная селезенка.
При развитии осложнений (многочисленных абсцессов, кровотечений, псевдокистозных образований) клиническая картина расширяется и усугубляется.
Формы
В медицине отличают такие разновидности инфаркта селезенки:
- По масштабам повреждения:
- мелкоочаговый;
- обширный.
- По численности патологических очагов:
- множественный (многочисленный);
- одиночный.
- По этиологическому фактору:
- неинфекционный;
- инфекционный (септический).
По типу повреждения селезеночной паренхимы инфаркт подразделяют на следующие виды:
- Ишемический инфаркт селезенки, или белый инфаркт – развивается на фоне закупорки основной артерии органа, либо её ответвлений, обеспечивающих приток крови к паренхиме. В случае, когда реакцией на развивающуюся патологию становится формирование многочисленных «обходных» путей кровотока, русло сосудов теряет наполнение и спадается. Микроскопически это выглядит в побледнении и пожелтении тканей, ограничении периферической области воспалительным инфильтратом.
- Геморрагический инфаркт селезенки, или красный инфаркт – развивается в результате закупорки магистрального артериального сосуда и перенасыщения кровью капилляров. Омертвевшие ткани пропитываются кровью, что проявляется их ярко-красной окраской. Другим фактором развития патологии может стать застой в венах, с нарушением оттока крови. Микроскопические признаки нарушения следующие: эритроцитарный гемолиз, инфильтраты и некротизированные участки.
Осложнения и последствия
Интенсивность клинической картины зависит от масштаба повреждения селезеночной ткани. Незначительные инфаркты селезенки зачастую никак себя не проявляют и не осложняются. При больших патологических очагах и масштабном омертвении тканей состояние пациента ухудшается, развивается болевой синдром и интоксикация:
- появляется ощущение тяжести под ребрами слева;
- возникает боль (тупая, резкая – в зависимости от поражения);
- нарушается пищеварительный процесс (диспепсия, метеоризм, рвота и пр.);
- затрудняется дыхание;
- учащается пульс;
- повышается температура тела (до высоких показателей).
Возможно увеличение органа – спленомегалия, что можно обнаружить уже при первичном врачебном осмотре.
Если участок некроза инфицируется, то развивается воспалительный процесс, образуется обособленная полость, внутри которой скапливаются гнойные массы. Такое осложнение именуется абсцессом. Клиническая картина абсцесса проявляется сильным интоксикационным синдромом, а прогнозы его весьма неблагоприятные: при отсутствии своевременного лечения вероятность гибели пациента приближена к 100%. [8]
При самопроизвольном вскрытии абсцесса в брюшное пространство развивается перитонит и сепсис.
Геморрагический инфаркт может осложниться кровотечением, а также формированием значительных по размерам псевдокист.
Диагностика инфаркта селезенки
Диагностические мероприятия начинаются с тщательного врачебного осмотра: проводится пальпация, собирается анамнез. Во всех случаях требуется дополнительная диагностика в виде ультразвукового исследования, рентгенографии, магнитно-резонансной томографии. Обязательной является и лабораторная диагностика.
После предварительного осмотра доктор назначает лабораторные анализы:
- общее и биохимическое исследование крови;
- общий анализ мочи;
- ПЦР на определение некоторых типов вирусов (гепатитов B и C, цитомегаловируса и др.).
Иногда в дополнение к ПЦР назначается иммунограмма – комплексный анализ для оценки состояния иммунной системы. Тем не менее, анализы становятся информативными не во всех случаях. При массивных повреждениях тканей и инфекционно-воспалительных реакциях обнаруживается угнетение процессов кроветворения, повышается СОЭ, имеются признаки анемии.
Базовым способом диагностики выступает пальпация. В норме селезенка не должна прощупываться, а сама процедура не вызывает боли. При инфаркте пальпация сопровождается неприятными ощущениями, может отмечаться спленомегалия – увеличение органа. Как правило, процедура проводится из двух положений: пациент лежит на спине, а после ложится на левый бок, согнув и подтянув к животу правую ногу. При этом правая рука заводится за голову, а согнутая левая рука кладется на грудную клетку. Одновременно с пальпацией выполняется и перкуссия, которая позволяет определить размеры органа.
Для уточнения деталей обязательно применяется инструментальная диагностика:
- магнитно-резонансная томография;
- компьютерная томография или мультиспиральная КТ;
- ультразвуковое исследование;
- биопсия с дальнейшим гистологическим исследованием биоптата.
МРТ является одним из наиболее информативных диагностических методов. Процедура не требует специальной подготовки. Правда, во время беременности, а также при наличии кардиостимуляторов, металлических имплантатов, протезов МРТ противопоказано.
Среди рентгенологических исследований по информативности лидирует КТ, или компьютерная томография. К процедуре следует немного подготовиться: не употреблять пищу за 4 ч до диагностики, а за двое суток исключить из рациона продукты, повышающие газообразование (капуста, горох и пр.). В проведении КТ могут отказать беременным женщинам, пациентам с тяжелыми сердечно-сосудистыми заболеваниями или ожирением. [9]
Ультразвуковое исследование проводят с предварительной подготовкой (как перед КТ), однако допускается и экстренное выполнение диагностики. Основное преимущество УЗИ – это достоверный и быстрый результат, не требующий дополнительной расшифровки.
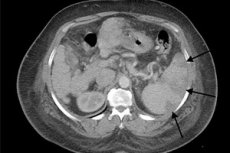
Инфаркт селезенки на УЗИ
Селезенка относится к ряду органов, хорошо определяющихся в ходе УЗИ. Селезеночная паренхима обладает большей эхогенностью, чем близко расположенная почка, но примерно схожая по эхогенности с печеночной тканью.
У здорового человека длина органа может составлять 8-13 см, при толщине до 4,5 см (иногда – до пяти). Достаточно распространенное явление – это добавочные селезеночные доли, которые, впрочем, чаще всего не имеют существенного клинического значения.
При инфаркте селезенки на начальных стадиях УЗИ-картина может не меняться. Однако с прогрессированием патологического процесса формируется гипоэхогенная зона, которая и представляет собой инфарктный очаг. Со временем эта зона может стать гиперэхогенной. Она уменьшается, приобретая вид небольшой гиперэхогенной области. При кровоизлиянии в инфарктный участок картина изменяется: очаг снова приобретает гипоэхогенный вид, либо являет собой сочетание гипер и гипоэхогенных участков. При повторных инфарктах может наблюдаться уменьшение размеров селезенки, с сохранившимися многочисленными гиперэхогенными зонами от предыдущих повреждений.
Дифференциальная диагностика
Боли в области селезенки считаются важными начальными признаками сразу нескольких гематологических и прочих патологий, поэтому требуют тщательной диагностики, в том числе и дифференциальной.
В ходе пальпации и осмотра нужно обращать внимание на многие моменты. Так, дыхательные смещения органа позволяют идентифицировать селезеночную патологию от опухолевых процессов в почках или поджелудочной железе. При небольшой спленомегалии пациентов исследуют в положении лежа на правом боку.
При неясной этиологии заболевания или при излишнем весе больного полагаются преимущественно на результаты УЗИ, которое продемонстрирует структурную картину пораженного органа. Надежными методами исследования считаются также компьютерная томография и селезеночная сцинтиграфия. [10]
Важно акцентировать внимание и на размерах селезенки. Инфекционно-воспалительные отеки зачастую сопровождаются мягкой консистенцией органа, а повышенная плотность и тугость могут указывать на продолжительно текущие патологии.
В целом, дифференциальная диагностика проводится с такими заболеваниями:
- циркуляторные расстройства (синдром портальной гипертензии);
- инфекционно-воспалительные процессы;
- аутоиммунные патологии, гранулематозы;
- гемолитические анемии;
- опухолевые процессы в селезенке, кистозные образования, метастазы;
- лимфатические неоплазии;
- миелоидные неоплазии;
- амилоидозы.
Среди бактериальных инфекций дифференциации требуют тиф, милиарный туберкулез, бруцеллез, лептоспироз, болезнь Лайма.
Среди вирусных инфекций необходимо исключить гепатиты A, B и C, инфекционный мононуклеоз, цитомегалию, AIDS.
Особенного внимания требует диагностика паразитарных инфекций, таких как малярия, лейшманиоз, болезнь Шагаса и пр.
Лечение инфаркта селезенки
Скрытое бессимптомное течение инфаркта селезенки (это подавляющая часть случаев) не требует проведения операции. Пациента наблюдают и при необходимости назначают медикаментозное лечение:
- обезболивающие препараты;
- антикоагулянты;
- нестероидные противовоспалительные средства;
- симптоматические препараты. [11]
Некоторым пациентам при изолированных абсцессах выполняют процедуру чрескожного дренирования с дальнейшей терапией антибиотиками.
При обширном инфаркте селезенки и развитии осложнений в виде многочисленных абсцессов, кровотечений, выраженной псевдокисты проводится хирургическое лечение – полная или частичная резекция органа.
Операцию можно проводить обычным доступом (плановым или экстренным, в зависимости от ситуации), либо путем лапароскопии. Во втором случае применяют ультразвук или радиочастотную абляцию для разделения паренхимы.
Если возможно, хирург удаляет только поврежденную часть селезенки, с сохранением её функции. Таким образом, снижается риск послеоперационных осложнений, ускоряется период восстановления.
После операции пациенту назначают восстановительно-реабилитационный курс медикаментозной терапии. Основными препаратами в этом периоде становятся анальгетики (Спазмалгон, Анальгин), средства, препятствующие повышенному тромбообразованию (Варфарин), нестероидные противовоспалительные средства (Ибупрофен), антибиотики (Цефтазидим, Эритромицин), а также иммуностимуляторы.
Хирургическое лечение
Хирургическое вмешательство при инфаркте селезенки может быть представлено спленэктомией (лапароскопической спленэктомией, или полным удалением органа) или резекцией – органосохраняющей операцией, предусматривающей сохранение участка функционально способной ткани.
Лапароскопическая спленэктомия – это современный вид хирургического лечения, который обладает массой преимуществ:
- нет необходимости в проведении значительных разрезов, поэтому после операции отсутствуют видимые шрамы;
- минимальное повреждение тканей;
- постоянное видеонаблюдение в ходе операции;
- быстрый реабилитационный период с минимальными осложнениями и низким болевым синдромом.
Удаление селезенки причисляют к сложным оперативным вмешательствам, требующим не только высококлассной специализации персонала, но и технически оснащенных стационарных и операционных условий. В ходе лапароскопии удается не только удалить больной орган, но и одновременно выполнить биопсию (если это необходимо).
Выбор лечебной методики остается за лечащим врачом, после тщательного изучения результатов диагностики. [12]
После спленэктомии селезеночные функции принимают на себя костный мозг и печень. Пациенту назначают специальное диетическое питание, ЛФК и применение бандажа.
Послеоперационное восстановление предполагает прием следующих медикаментов:
- анальгетики и спазмолитики (Спазмалгон, Кеторол);
- антибиотики (макролидный ряд, цефалоспорины, фторхинолоны);
- нестероидные противовоспалительные средства (Ибупрофен);
- фибринолитики (Фибринолизин);
- антикоагулянты (Гепарин);
- средства для поддержки иммунной системы (интерфероны, Имунорикс).
После спленэктомии у пациентов наблюдается резкое ослабление иммунитета, поэтому им рекомендуется ограничивать социальную активность, избегать людных мест, не пользоваться общественным транспортом, чтобы предупредить возможное инфицирование.
Профилактика
Профилактические меры для поддержания селезенки в здравом состоянии в целом несложные: это правильное питание и ведение здорового образа жизни. Этот орган будет лучше функционировать при регулярной физической активности, а также при систематическом выполнении дыхательной гимнастики:
- Практикуют брюшное дыхание, с глубоким вдохом. Кисти рук располагают в области солнечного сплетения, большие пальцы и мизинцы поджимают внутрь, а остальные пальцы направляют кончиками к центральной части сплетения. Давят на него пальцами, во время выдоха произносят «х-у-у-у».
- Становятся свободно, ступни располагают на ширине плеч. Вдыхают и выдыхают мягко, спокойно. Во время вдоха руки скрещивают и поднимают к груди. На выдохе одну руку поднимают ладонью кверху, а другую опускают ладонью вниз (как бы раздвигают пространство). Далее руки снова скрещивают на уровне груди и повторяют упражнение, сменив очередность. В ходе выполнения упражнения на выдохе произносят «х-у-у-у».
- На вдохе руки поднимают вперед, скрещивают запястья на уровне головы. На выдохе руки опускают.
Кроме упражнений, важно при любых болезненных признаках не заниматься самолечением и вовремя обращаться за медицинской помощью.
Своевременное обращение к врачам позволит решить проблему на ранней стадии с минимальными потерями и нарушениями.
Какие продукты могут нанести вред селезенке? Это животные жиры, соль, острые приправы, алкоголь, синтетические консервирующие и вкусовые добавки. Предпочтение необходимо отдавать овощным блюдам, нежирной молочной продукции, жидким кашам. Особую пользу принесут блюда из свеклы, капусты, яблок, авокадо, граната, орехов, меда и кислых ягод. В целом, правильно организованное питание поможет уберечь собственное здоровье от множества проблем, которые, казалось бы, не зависят от наших пищевых предпочтений. Вредно переедать, употреблять много рафинированных сахаров. К слову, ожирение является одним из факторов риска развития многих патологий, в том числе и инфаркта селезенки. [13]
Не менее вредно обезвоживание, недостаточное употребление жидкостей в течение дня. Полезно пить, как обычную чистую воду, так и фруктово-ягодные компоты, морсы, натуральные соки, травяные чаи.
Селезенку следует оберегать от травм, вовремя лечить любые инфекционные процессы в организме.
Прогноз
Исход заболевания может быть разным, что зависит от масштаба повреждений, от своевременности проведения диагностических и лечебных мероприятий. Если имеется небольшой по размеру инфаркт селезенки, то при раннем обращении за медицинской помощью и назначении грамотного лечения можно уверенно говорить о благоприятности прогноза. В зоне омертвения тканей формируется рубец. Область ишемии зачастую смягчается с дальнейшим образованием ложной кисты.
Если инфаркт селезенки значительный по размерам, имеет осложнения в виде кистозного или абсцедирующего процесса, то имеются риски инфекционного распространения и развития септицемии. При подобном развитии событий должна быть оказана экстренная медицинская помощь. Если этого не произойдет, то пациент погибнет.
Нарастающая дисфункция органа часто становится показанием к оперативному лечению инфаркта селезенки. Тем не менее, даже после спленэктомии сильно возрастает опасность развития бактериальных инфекционных патологий, вплоть до сепсиса, поскольку у пациентов на фоне отсутствия селезенки сильно страдает иммунная защита. Помимо этого, возникают устойчивые пожизненные сдвиги картины крови – в частности, повышается количество лейкоцитов, ретикулоцитов и тромбоцитов.

