Медицинский эксперт статьи
Новые публикации
Острый послеоперационный эндофтальмит
Последняя редакция: 17.10.2021

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
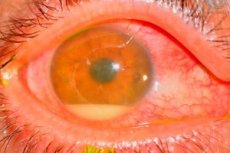
Причины послеоперационного эндофтальмита
Возбудителями чаще всего являются коагулазоотрицательные стафилококки (например, Staph. epidemidis), грамположительные (например, Staph. aureus) и грамотрицательные (например, Pseudomonas sp., Proteus sp.) микроорганизмы.
Источник инфекции выявляют с трудом. Наиболее частым виновником принято считать собственную бактериальную флору век, конъюнктивы и слезных канальцев. К другим потенциальным источникам инфекции относят инфицированные растворы, инструменты, окружающую среду, в том числе персонал операционной.
 [6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
[6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
Симптомы послеоперационного эндофтальмита
Выраженность эндофтальмита зависит от вирулентности возбудителя.
- Крайне тяжелый характеризуется болью, значительным снижением зрения, отеком век, хемозом, инъекцией конъюнктивы, гиоевыделеиием, инфильтратами роговицы и большим гипопионом.
- Средней тяжести характеризуется выпадением фибринозного экссудата в переднюю камеру, меньшим гипопионом, витреитом, отсутствием рефлекса с глазного дна и невозможностью офтальмоскопии даже в непрямом свете.
- Легкая форма может сопровождаться только незначительной болью, отсутствием или небольшим гипопионом и сохранением некоторого рефлекса с глазного дна с возможностью частичной офтальмоскопии непрямым офтальмоскопом.
Определение интервала времени от операции до развития симптомов эндофтальмита может быть полезным для предположения о возбудителе процесса. Например, Staph. aureus и грамположительные бактерии обычно присутствуют на 2-4 день после операции с выраженным эндофтальмитом. Staph. epidermidis и коагулазонегативные кокки обычно появляются на 5-7 день операции с менее выраженными симптомами.
Диагностика послеоперационного эндофтальмита
- Выявление возбудителя в водянистой влаге или стекловидном теле является подтверждением диагноза. Однако отрицательная реакция не исключает наличие инфекции. Забор материала в операционной состоит в следующем:
- образец водянистой влаги объемом 0,1 мл берут путем аспирации иглой на туберкулиновом шприце из уже имеющегося второго разреза;
- образец стекловидного тела лучше всего брать мини-витректором через pars plana в 3,5 мм от лимба. Если нет мини-витректора, альтернативой является частичная склеротомия в 3,5 мм от лимба с аспирацией жидкого стекловидного тела из средних участков витреальной полости с использованием иглы на туберкулиновом шприце. Стекловидное тело в объеме 0,1-0,3 мл добавляют к кровяному агару, жидкому тиоглюколяту и агару Sabourand. Если нет готовых сред, хорошей альтернативой является помещение образца в специальные готовые плашки для образцов крови. Несколько капель помещают также на стекло с красителем по Граму или Гимзе.
- Витрэктомия показана только в случае острого инфекционного процесса и снижения зрения до светоощущения. При более высоких показателях остроты зрения (от движений руки и выше) витрэктомия необязательна.
- Антибиотиками выбора являются амикацин и цефтазидин, чувствительные к большинству грамположительных и грамотрицательных бактерий, а также ванкомицин, чувствительный к коагулазо-отрицательиым и коагулазоположительным коккам. Амикацин проявляет синергизм с ванкомицином, однако потенциально более ретинотоксичен по сравнению с цефтазидином и не проявляет синергизма с ванкомицином.
- интравитреальное введение антибиотиков начинают сразу после определения типа возбудителя и уменьшения плотности глазного яблока. Амикацин (0,4 мг в 0,1 мл) или цефтазидин (2.0 мг в 0,1 мл) и ванкомицин (1 мг в ОД мл) медленно вводят в среднюю область витреальной полости с помощью иглы. Скос иглы должен быть направлен кпереди для минимального контакта лекарства с макулой. После первой инъекции следует отсоединить шприц, а иглу оставить в полости, чтобы через нее произвести вторую инъекцию. Если вероятность образования преципитатов высока, необходимо использовать две разные иглы с разными антибиотиками. После выведения иглы производят парабульбарную инъекцию антибиотика;
- парабульбарные инъекции ванкомицина 25 мг и цефтазидина 100 мг или гентамицина 20 мг и цефуроксима 125 мг позволяют достичь терапевтических концентраций. Их назначают ежедневно в течение 5-7 дней в зависимости от состояния;
- местную терапию используют ограниченно, за исключением случаев, сопровождающихся инфекционным кератитом;
- системная терапия вызывает сомнения. Endophthalmitis Vitrectomy Study Group было доказано, что общее назначение цефтазидина и амикацина неэффективно. Эти антибиотики, являясь водорастворимыми, обладают слабой активностью по отношению к грамположительным бактериям и малой проницаемостью для органа зрения. Возможно, другие антибиотики, такие как жирорастворимые хинолоны (например, ципрофлоксацин, офлоксации) и имепенем, имеющие лучшую проницаемость и широкий антимикробный спектр, более эффективны. Ответ на этот вопрос еще предстоит получить в ходе будущих исследований.
- Стероидную терапию назначают после приема антибиотиков для уменьшения воспаления. Стероиды менее опасны только в том случае, если бактерии оказались чувствительными к антибиотику.
- парабулъбарно бетаметазон 4 мг или дексаметазон 4 мг (1 мл) ежедневно в течение 5-7 дней в зависимости от состояния;
- внутрь преднизолон 20 мг 4 раза в день в течение 10-14 дней в тяжелых случаях;
- местно дексаметазон 0,1%, вначале каждые 30 мин, затем реже.
- Дальнейшую терапию и ее размеры определяют в зависимости от выделенной культуры бактерий и клинической картины.
- Признаки улучшения - ослабление клеточной реакции и уменьшение гипопиона и фибринозного экссудата в передней камере. В такой ситуации лечение не меняется независимо от результатов анализа.
- При выделении резистентной культуры бактерий и ухудшении клинической картины антибиотикотерапия должна быть изменена.
- Результаты лечения низкие, несмотря на энергичную и правильную терапию (в 55% случаев достигнутая острота зрения составляет 6/60 или ниже).
В некоторых случаях снижение зрения может быть связано с ретинотоксичностью антибиотиков, в особенности аминогликозидов. На ФАГ определяется гипофлуоресценция, обусловленная ишемией.
Что нужно обследовать?
Дифференциальная диагностика
- Остатки хрусталиковых масс в передней камере или стекловидном теле могут спровоцировать острый передний увеит.
- Токсическая реакция возможна на ирригационную жидкость или инородные материалы, использованные во время операции. Реже на передней поверхности интраокулярной линзы развивается выраженная фибринозная пленка. При этом эффективны большие дозы стероидов (местно или парабульбарно) в сочетании с циклоплатиками, однако возможно образование синехий с интраокулярной линзой.
- Сложная или продолжительная операция приводит к отеку роговицы и увеиту, выявляемому непосредственно в постоперационном периоде.
К кому обратиться?
Профилактика
Оптимальная профилактика все еще не определена. Однако могут быть полезны следующие меры.
- Дооперационное лечение уже существующих инфекций, таких как стафилококковый блефарит, конъюнктивит, дакриоцистит, а у лиц с протезами - санация контралатеральной полости.
- Инстилляция повидон-йодина до операции:
- коммерчески доступный 10% раствор бетадина, используемый для обработки кожи, разбавляют физиологическим раствором до получения 5% концентрации;
- две капли разбавленного раствора закалывают в конъюнктивальный мешок за несколько минут до операции, а осторожные манипуляции способствуют распределению раствора по поверхности глаза. Этот раствор можно применять для обработки век перед наложением векорасширителя;
- перед началом операции производят ирригацию глазного яблока физиологическим раствором.
- Тщательная установка векорасширителя. подразумевающая изоляцию ресниц и краев век.
- Профилактическое введение антибиотиков
- послеоперационное введение антибиотика в субтеноновое пространство применяется широко, но свидетельств эффективности метода недостаточно;
- интраоперационпая ирригация передней камеры с добавлением антибиотиков (ванкомицина) в раствор для инфузии может быть эффективной мерой, но в то же время способствовать появлению резистентных штаммов бактерий.

