Медицинский эксперт статьи
Новые публикации
Лимфаденэктомия
Последняя редакция: 23.04.2024

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
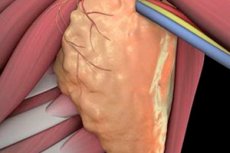
Лимфодиссекция, или лимфаденэктомия представляет собой хирургическое вмешательство, предполагающее удаление лимфатических узлов с дальнейшим их исследованием на присутствие атипичных клеток. Лимфаденэктомия бывает ограниченной или полной, в зависимости от масштаба операции. Вероятность развития осложнений после такой процедуры довольно высокая. Однако зачастую вмешательство позволяет остановить дальнейшее распространение раковых структур, и тем самым спасти жизнь больному.
Показания
Основная целевая направленность лимфатической системы заключается в ретранспорте жидкости из тканей в систему кровообращения и обеспечении иммунитета, предполагающего защиту от бактерий, вирусов и атипичных клеток.
Лимфатическая система состоит из узлов, сосудов и мелких сосудистых капилляров. По сосудам течет лимфа, а узлы представляют собой бобовидные образования, локализованные вдоль всей системы и выполняющие роль фильтров, задерживающих любые инородные объекты.
Наибольшие скопления узлов отмечаются в области шеи, подмышек, таза и паховой зоны.
Лимфатическая система первой принимает распространение опухолевых клеток из очага к другим точкам организма: иногда такие клетки задерживаются в лимфоузлах и продолжают там свой рост. Такой процесс именуют метастазированием. Удалив несколько лимфоузлов, доктор может определить, имеется ли у пациента метастазирование.
Лимфаденэктомия используется не только для диагностики, но и для блокировки дальнейшего расхождения по организму раковых структур.
Кроме этого, показаниями являются сильные боли в области лимфоузлов, а также неэффективность консервативной терапии.
Лимфаденэктомия при раке – это неотъемлемый этап квалифицированного и полноценного подхода к лечению онкопатологии. Ещё до проведения операции хирург уточняет вероятность поражения «сторожевых» лимфоузлов и их групп, принимающих непосредственное участие в оттоке лимфы из зоны, пораженной опухолевым процессом. Подозрение на наличие метастазов в определенном лимфатическом коллекторе – это прямое показание к выполнению лимфаденэктомии. Как правило, удалению подлежат лимфатические капилляры, отходящие сосуды, направления лимфотока, включающие в себя регионарные и отдаленные лимфоузлы, а также окружающая клетчатка. Подобная операция позволяет значительно улучшить качество жизни послеоперационных больных и ускорить их восстановление.
Подготовка
Подготовительный этап несложный, но обязательный. Он включает в себя такие последовательные мероприятия:
- Консультация с онкохирургом, который будет выполнять лимфаденэктомию, а также с анестезиологом.
- Согласование основных моментов и даты проведения вмешательства.
- Предоперационная диагностика, включающая в себя общий анализ мочи, общий и биохимический анализ крови, ультразвуковое исследование, иногда – тонкоигольная биопсия лимфатических узлов.
- Осмотр терапевтом, с оценкой вероятности противопоказаний к операции.
- Отмена препаратов, которые могут негативно отразиться на течении операции и послеоперационного периода (например, нестероидные противовоспалительные средства, барбитураты, гепарин и пр.).
- За сутки до проведения лимфаденэктомии пациенту следует ограничить рацион питания, не переедать, отказаться от тяжелой, жирной и сладкой пищи. В день операции не следует пить и принимать пищу.
Техника проведения лимфаденэктомии
Наиболее часто при наличии онкологии хирурги прибегают к таким видам оперативной лимфаденэктомии, как диссекция лимфатических узлов подмышек (при раке груди), шейная диссекция (при раке щитовидки, либо органов шеи и головы), лимфаденэктомия D2 с удалением узлов, находящихмя в зоне желудка, печени и селезенки (при раке желудка). [1]
Квалифицированный хирург в большинстве случаев может предугадать, к каким лимфоузлам переместятся атипичные клетки в процессе распространения метастазов. Те узлы, которые будут поражены в первую очередь, называются сигнальными. Именно поэтому врач вначале обязательно удаляет именно такие узлы, которые сразу же отправляются для исследования – биопсии сигнальных лимфатических узлов.
Чтобы определить первоочередные узлы для проведения лимфаденэктомии, выполняют процедуру картирования: в зону поражения вводят радиоизотопное вещество (индикатор), указывающее направление лимфотока.
Длительность операции лимфаденэктомия в среднем составляет один час. Однако продолжительность может варьироваться, в зависимости от особенностей хирургического вмешательства.
- Тазовая лимфаденэктомия может выполняться при помощи лапароскопического и лапаротомического доступа. При проведении лапароскопии соблюдаются условия пневмоперитонеума (от 10 до 15 мм рт. ст.), используются лапароскопии и троакары. Париетальную брюшину рассекают над зоной подвздошных сосудов, в параллельном направлении с наружными подвздошными сосудами. Обязательно осматривают мочеточники. При помощи зажимов захватывают периадвентициальную клетчатку с лимфоузлами и сосудами, находящимися в проксимальной области разреза. Закрытым зажимом отслаивают клетчатку от фронтальной части наружных подвздошных сосудов. После этого выделяют запирательный нерв и удаляют всю клетчатку, локализованную вокруг внутренних подвздошных сосудов, вместе с лимфоузлами. Особенно тщательно изымают лимфатические узлы, которые находятся у наружной подвздошной вены. Предпочтительно, если всю цепочку иссекают целиком. В завершение проводят удаление жировой клетчатки с локализованными в ней узлами из промежутка между наружными подвздошными артериальными и венозными сосудами. Биоматериал отправляют для гистологического анализа, коагулируют поврежденные сосуды для предотвращения кровотечения – для этого используют электрохирургию. [2]
- Паховая лимфаденэктомия в классическом варианте проводится по описанию французского онколога Дюкена. Суть операции заключается в иссечении лимфоузлов бедренно-паховой зоны совместно с клетчаткой, фасцией и элементом большой бедренной подкожной вены. Вначале хирург делает вертикальный разрез над срединой паховой связки и ниже, рассекая до подкожно-жирового слоя. Кожную ткань отделяют по уровню поверхностной подкожной фасции. Подкожную жировую клетчатку иссекают, добиваясь обнажения подвздошной части брюшной стенки и всего бедренного треугольника. Далее продлевают разрез до подлежащей мускулатуры, после чего выделяют, перевязывают и пересекают большую подкожную вену у вершины бедренного треугольника. Клетчатку с лимфатическими узлами отодвигают вовнутрь, уводят портняжную мышцу наружу при помощи крючков: это помогает рассмотреть бедренно-сосудистое ложе. Удаляемую тканевую область и наружную стенку сосудистого влагалища выделяют от бедренных сосудов, приподнимают вверх к зоне присоединения большой подкожной вены непосредственно к бедренной вене. Биоматериал изымают и передают для дальнейшего исследования. [3]
- Подмышечная лимфаденэктомия редко продолжается более 60 минут. Обычно хирург выполняет разрез в зоне подмышек размером около 50-60 мм. Вмешательство проводится с применением общего наркоза, иногда – в комплексе с радикальной мастэктомией. В ходе лампэктомии узлы могут быть удалены позже, либо во время операции. В классическом варианте удаляются преимущественно лимфатические узлы I ряда и нижней части II ряда, после чего их отправляют на гистологическое исследование. В целом иссекают примерно десяток узлов (полная лимфаденэктомия предполагает иссечение около двух десятков узлов). В полном варианте иссекают лимфоузлы, принадлежащие ко всем рядам подмышечной цепи, однако подобные операции в настоящее время выполняются не так часто. Сохраняющее вмешательство предполагает рассечение тканей на пять и семь сантиметров в области подмышечной ямки. Удаленные ткани отправляются на исследование, результаты которого можно получить через несколько дней. Такая диагностика необходима для назначения дальнейшего послеоперационного лечения, которое может включать в себя химиотерапию, облучение и пр. [4]
- Шейная лимфаденэктомия обусловлена тем фактом, что метастазы онкологических очагов из области шеи и головы достаточно часто оказываются в регионарных шейных лимфоузлах. В таком случае классическим вариантом считается вмешательство по Крайлю, названное в честь американского хирурга. Операция заключается в комплексном удалении надподъязычных, шейных и надключичных узлов по одну сторону, одновременно с подчелюстной слюнной железой, внутренней яремной веной, лопаточно-подъязычной и грудинно-ключично-сосцевидной мускулатурой. Шейная лимфаденэктомия показана при раковом поражении гортанно-горловой области, щитовидки, слюнных желез, языка, ротовой полости или носоглотки. Чаще всего проводятся такие варианты операции, как радикальное удаление всех шейных лимфоузлов (1-5 уровень), модифицированное или селективное иссечение, либо расширенный радикальный способ. Ещё одним распространенным методом считается щадящее вмешательство, предполагающее удаление лимфоузлов и клетчатки. Такой метод называют функциональной шейной диссекцией: в ходе операции сохраняют кивательную мышцу, внутреннюю яремную вену и добавочный нерв. [5]
- Пахово-бедренная лимфаденэктомия применяется для устранения раковых метастазов в паховых и бедренных лимфатических узлах. Хирург выполняет два полуовальных разреза в направлении, параллельном паховой складке. После рассечения кожи и подкожного жирового слоя тканевые лоскуты отделяют кверху до апоневроза наружной косой мускулатуры живота и книзу до средины бедренного треугольника. Паховую связку пересекают, удаляя фасцию наружной косой мускулатуры. Отодвигают предлобковую клетчатку, обнажают основание бедренного треугольника. Далее разрезают клетчатку, начиная с точки передней верхней подвздошной ости к середине бедренного треугольника, а также от бугорка лобковой кости к вершине. Блок из клетчатки и лимфатических узлов изымают, после чего переходят к подвздошной лимфаденэктомии. Подобная техника операции помогает уменьшить продолжительность рубцевания, снизить вероятность попадания инфекции в рану, оптимизировать эстетический вид послеоперационной зоны. [6]
- Забрюшинная лимфаденэктомия предполагает удаление забрюшинных узлов лимфатической системы. Полостная операция заключается в радикальном иссечении жировой клетчатки, лимфоузлов в забрюшинном пространстве. Возможными послеоперационными осложнениями могут стать бесплодие, ретроградная эякуляция в мочевой пузырь. Это обусловлено тем, что в ходе вмешательства пересекаются постганглионарные эфферентные симпатические волокна, которые отвечают за семяизвержение и располагаются парааортально под уровнем отведения нижней брыжеечной артерии. Минимальными метастазными очагами считаются такие, размеры которых не превышают 20 мм: после удаления таких метастазов вероятность развития послеоперационных осложнений сводится к минимуму. [7]
- Подвздошная лимфаденэктомия выполняется в рамках подвздошно-пахово-бедренной операции при верифицированных метастазах в паховые лимфатические узлы. Проведение двусторонней лимфаденэктомии уместно при раковом поражении полового члена или вульвы. Используется классическая методика Дюкена, описанная ещё в прошлом веке. Делают длинный продольный разрез через средину паховой связки (с пересечением её). Верхняя точка разреза локализуется в области на 7 см выше паховой связки, а нижняя точка совпадает с вершиной бедренного треугольника. Тканевые лоскуты отделяют по уровню поверхностной подкожной фасции, иссекают подкожную жировую прослойку, обнажая подвздошную часть брюшной стенки с бедренным треугольником. Далее выделяют, перевязывают и пересекают большой подкожный венозный сосуд в нижнем раневом углу, блок лимфоузлов с клетчаткой отводят вовнутрь, а портняжную мускулатуру – кнаружи. Удаляемые ткани понемногу отделяют от бедренных сосудов, приподнимая к зоне слияния большого подкожного венозного сосуда бедра и бедренной вены. Рассекают нервную и наружную косую мускулатуру, в медиальном направлении сдвигают брюшину, отделяют клетчатку и лимфоузлы вдоль подвздошных сосудов. Подвздошную клетчатку изымают совместно с бедренно-паховой клетчаткой. Ткани ушивают послойно. Если необходимо, выполняют пластику паховой области. Подвздошно-пахово-бедренная лимфаденэктомия обычно предполагает удаление в среднем от восьми до одиннадцати узлов. [8]
- Парааортальная лимфаденэктомия заключается в радикальном иссечении периаортальных лимфатических узлов. Вмешательство выполняют под общим наркозом с применением эндовидеохирургических методов. Объем подобной операции включает в себя удаление клетчатки, содержащей лимфоузлы, над и под уровнем нижней брыжеечной артерии, до верхней черты в зоне верхнего края левой почечной вены. Парааортальную лимфаденэктомию успешно применяют для лечения раковой опухоли эндометрия. Срединную лапаротомию проводят выше пупочного отверстия и завершают под лобковым симфизом. Возможно применение внебрюшинного доступа. Маточную круглую связку пересекают, избегая повреждения нижних надчревных сосудов. Рассекают париетальную брюшину, визуализируют область мочеточника. Пересекают воронко-тазовую связку, перевязывают её. Рассекают брюшину книзу до круглой маточной связки вдоль наружной подвздошной артерии. Связку зажимают, пересекают и перевязывают. Непосредственно лимфаденэктомию выполняют возле ответвления внутренней подвздошной артерии. Отделенный блок тканей, локализованный латеральней от сосудистой сети, зажимают и пересекают, а проксимальное окончание перевязывают для блокировки лимфотока. Далее изымают перевазальную ткань и лимфоузлы по ходу боковых стенок сосудов к уровню запирательного нерва. Иссечению подлежат и узлы, которые находятся медиальней от наружной подвздошной артерии и при входе в бедренный канал. Отделяют и жировой слой с лимфатическими узлами по ходу наружной подвздошной вены до запирательной ямки. После обнаружения запирательного нерва визуализируют запирательную ямку и отводят ткань между запирательным нервом и верхним мочепузырным артериальным сосудом. Ткань зажимают, пересекают и перевязывают. Манипуляции выполняют очень осторожно, не допуская повреждения вен. Затем пересекают и перевязывают маточную артерию, удаляют лимфатические узлы вдоль внутренних подвздошных сосудов. Удаленные узлы отправляют для гистологического исследования. [9], [10]
- Лимфаденэктомия при раке молочной железы выполняется по отношению к узлам, расположенным в области подмышки на стороне поражения. Иссечение также может распространяться на шейные, над и подключичные узлы. Операцию проводят в сочетании с удалением молочной железы, полностью или частично. Хирург делает разрез в области подмышек длиной до 6 см. Непосредственно лимфаденэктомию проводят по нескольким уровням взаиморасположения узлов к малой грудной мышце. К первому уровню относятся лимфоузлы, находящиеся ниже этой мышцы, ко второму уровню – те, которые находятся сразу под мышцей, а к третьему – находящиеся над грудной мышцей. В холе лампэктомии изымают узлы первого и второго уровня. Если же выполняется мастэктомия – радикальная резекция молочной железы с региональной лимфаденэктомией, то иссекают узлы, принадлежащие к первому, второму и третьему уровню, с дальнейшим пластическим восстановлением груди. Подобная операция в среднем продолжается около полутора часов. [11]
На сегодняшний день специалисты не пришли к единому мнению по поводу целесообразности удаления всех регионарных лимфоузлов при любых онкологических процессах в молочных железах. Большинство хирургов и маммологов полагают, что такое радикальное вмешательство требуется лишь в крайних случаях, когда присутствует явный риск распространения метастазов. Наличие такого показания проверяется путем проведения сентинель-биопсии, или биопсии сторожевого лимфоузла. К сторожевым узлам относятся такие, которые находятся наиболее близко к опухолевому очагу – именно в них первоочередно попадают атипичные клетки и формируются метастазы. Поэтому вмешательство, предполагающее удаление сигнального лимфоузла, всегда становится верным способом для выяснения вероятности метастазирования новообразования. Если биопсия показывает отрицательный результат (атипичные клетки не обнаруживаются), то отпадает необходимость в масштабной операции лимфаденэктомии с удалением всех уровней лимфоузлов. [12], [13]
- Тиреоидэктомия с лимфаденэктомией представляет собой стандартный вид операции при раке щитовидной железы. Наиболее часто такой рак метастазирует в шестую (центральную) группу шейных лимфоузлов. Специалисты рекомендуют и практикуют тиреоидэктомию с одномоментным центральным удалением лимфатических узлов при онкологических образованиях с размерами, превышающими 10 мм. Такой подход позволяет снизить вероятность рецидива и избавляет от необходимости повторного оперативного вмешательства в этой зоне. Центральная лимфаденэктомия в данном случае предполагает иссечение предгортанных, пара и претрахеальных узлов, а также тех, которые расположены по внутренней поверхности сонной артерии и внутренней яремной вены. [14]
- Резекция прямой кишки с расширенной лимфаденэктомией может проводиться по разным методикам, что зависит преимущественно от того, в каком кишечном сегменте развивается опухоль. Если поражена верхняя треть прямой кишки, то выполняют операцию, которая называется Anterior resection. Если поражена средняя треть, то выполняют операцию Low anterior. И первое, и второе вмешательство осуществляются через брюшную полость. Врач делает разрез брюшной стенки левее от пупка. После обнаружения и удаления опухолевого очага он соединяет оставшиеся сегменты кишки, удаляет близлежащие лимфоузлы, внимательно осматривает все ткани, ушивает. При необходимости устанавливается дренаж (на несколько суток). Наиболее сложной и травматичной для пациента считается оперативное удаление нижней прямокишечной трети. Такое вмешательство называют Abdominal Perineal Resection, или операцией Майлса: она предполагает удаление опухоли в совокупности с анусом. Для того чтобы обеспечить пациенту возможность каловыведения, хирург формирует постоянную колостому. Ход операции обычно следующий: врач делает разрез в нижнем сегменте брюшной полости и в области промежности, удаляет сигмовидную и прямую кишку, а также анус и близлежащие лимфоузлы. В большинстве случаев пациенту приходится дополнительно проходить лечение химиопрепаратами. Подобное вмешательство может продолжаться несколько часов (в среднем – 2,5 часа). [15],
- Панкреатодуоденальная лимфаденэктомия – это распространенный вид операции при аденокарциноме головки поджелудочной железы, которая имеет два ряда региональных лимфоузлов. Эти узлы окружают орган или располагаются вокруг крупных близлежащих сосудов (брюшная аорта с ветвями, в том числе чревный ствол, верхняя почечная и брыжеечная артерия). Для уточнения онкологической стадии рака поджелудочной железы рекомендуется удалять и подвергать гистологической диагностике не меньше десяти лимфоузлов. После пересечения желудочно-ободочной связки хирург выполняет адгезиовисцеролиз в сальниковой сумке, мобилизует нижний край железы с обнажением верхней брыжеечной вены. Потом пересекает правые желудочно-сальниковые сосуды. Двенадцатиперстную кишку мобилизуют по методу Кохера и пересекают в проксимальном сегменте. Далее мобилизуют части гепатодуоденальной связки, пересекают гастродуоденальную артерию и тонкую кишку. После мобилизации крючковидного отростка выполняют лимфаденэктомию по ходу верхнего брыжеечного артериального сосуда. [16]
- Лимфаденэктомия при раке желудка может проводиться в трех вариантах. Первый вариант – это классическая гастрэктомия, в ходе которой делают D1-лимфодиссекцию, в том числе, с удалением парагастральных лимфоузлов – 1-6 ряд регионарных узлов согласно японской классификации. Второй вариант представляет собой радикальную гастрэктомию с D2-лимфодиссекцией, включающей лимфобассейны, локализованные по направлению ветвей чревного ствола – 7-11 ряд лимфоузлов. Третий вариант представлен расширенной радикальной гастрэктомией с удалением забрюшинных лимфоузлов (12-16 ряд). Выбор той или иной разновидности операции с лимфаденэктомией напрямую связан со стадией рака желудка. Например, при первой «А» стадии радикальное хирургическое вмешательство может предполагать выполнение эндоскопической резекции желудочной слизистой или применение других методик вплоть до классической гастрэктомии. [17]
Лимфаденэктомия при резекции ободочной кишки
Операция на ободочной кишке может выполняться по нескольким методикам, в зависимости от того, в каком из кишечных отделов имеется опухолевый очаг. Обычно удаляют пораженный сегмент кишки, а также лимфатические узлы, в которые оттекает лимфа от опухоли. Это связано с тем, что лимфаденэктомия позволяет уменьшить риски повторного развития рака. Помимо этого, специалисты смогут внимательно изучить удаленные структуры, что напрямую повлияет на характер последующего лечения. [18]
Оперативное удаление элемента кишечника называют колэктомией. Если удаляют онкологический очаг, который находится в правой половине ободочной кишки, то говорят о правосторонней гемиколэктомии, а если в левой половине – то о левосторонней гемиколэктомии. Стандартно резекция предполагает удаление до 40 см ободочной кишки, хотя этот показатель во многом зависит от массы тела и роста больного.
О дистальной резекции говорят, если удаляют дистальные две трети сигмовидной кишки и верхнюю треть прямой кишки, а также выполняют перевязку верхне-прямокишечных и сигмовидных сосудов. Для восстановления функции прямой кишки накладывают анастомоз.
Левосторонняя гемилэктомия с расширенной лимфаденэктомией предполагает удаление левой части ободочной кишки, которая включает в себя сигмовидную, нисходящую и дистальную половину поперечной ободочной кишки. Выполняют перевязку и пересечение нижних сосудов брыжейки, формируют трансверзоректальный анастомоз.
Правосторонняя гемилэктомия с расширенной лимфаденэктомией включает в себя резекцию слепой кишки и дистального элемента подвздошной кишки – порядка 100-150 мм. Удаляют также восходящую ободочную и проксимальную треть поперечной ободочной кишки, перевязывают и пересекают подвздошно-ободочные сосуды, правую ободочную артерию и правую ветвь среднеободочной артерии. Дополнительно формируют илеотрансверзоанастомоз.
Существует ещё один вариант операции: субтотальное удаление с резекцией всей ободочной кишки без дистального элемента сигмовидной кишки. При этом отделяют все базовые сосуды, обеспечивающие питанием ободочную кишку.
Классификация лимфаденэктомии
Для разных вариаций раковых опухолей требуется разный объем лимфаденэктомии. Для обозначения более полномерной резекции используют такой термин, как расширенная лимфаденэктомия, которая, в свою очередь, подразделяется ещё на целый ряд подтипов, в зависимости от местоположения удаляемых лимфоузлов, например:
- аорто-подвздошная лимфаденэктомия;
- панкреатодуоденальная;
- подвздошно-тазовая и пр.
В отличие от расширенной, региональная лимфаденэктомия подразумевает удаление только определенных лимфоузлов, которые находятся в непосредственной близости к опухолевому очагу.
Вспомогательным термином является радикальная лимфаденэктомия, предполагающая удаление всех, либо доминирующего количества лимфоузлов, находящихся недалеко от новообразования (по току лимфы).
В зависимости от способа проведения операции, удаление лимфоузлов может быть полостным или лапароскопическим.
Лапароскопическая лимфаденэктомия осуществляется доступом через проколы в коже, сквозь которые хирург вводит специальный лапароскопический аппарат и инструменты. Подобный метод менее травматичный и реже сопровождается развитием осложнений. Полостные лимфаденэктомии на сегодняшний день проводятся реже: речь идет о классической методике, когда ткани рассекаются путем разреза, и осуществляется непосредственный прямой доступ. После лапароскопической операции заживление происходит значительно быстрее, снижается риск кровотечений и инфицирования раны.
Лимфодиссекция и лимфаденэктомия
Классические радикальные вмешательства в рамках лечения онкологических заболеваний заключались в моноблочном удалении регионарных лимфоузлов. Что касается превентивной расширенной лимфодиссекции, то этот термин используют для описания хирургических операций по удалению пораженного органа и участков с регионарным метастазированием. Получается, что название лимфодиссекции предполагает более обширное вмешательство, в отличие от термина лимфаденэктомии, поскольку предполагает иссечение не только лимфатических узлов, но и всего отдела лимфотока, вместе с окружающим подкожным жировым слоем в пределах футляров фасций. Таким образом, о лимфаденэктомии уместно говорить, если выполняется регионарное удаление лимфоузлов, а о лимфодиссекции – если удаляются лимфатические узлы, сосуды и жировая клетчатка.
Противопоказания к проведению
Лимфаденэктомию не назначают, если отсутствует возможность полноценного устранения первичной опухоли. Подобное случается, если опухолевый процесс обнаружился на позднем этапе развития. В данном случае речь идет не столько о противопоказании, сколько о нецелесообразности лимфаденэктомии, поскольку опухолевый очаг уже успел распространить свои клетки не только в ближайшие лимфоузлы, но и в отдаленные ткани и органы. Даже после иссечения лимфатических узлов атипичные структуры будут оставаться в организме, провоцируя развитие новых раковых (вторичных) очагов.
Лимфаденэктомия не проводится, если пациент находится в тяжелом состоянии – например, страдает серьезными заболеваниями сердечно-сосудистой системы, печени, почек, либо у него развивается острое нарушение мозгового кровообращения. Такие патологии могут препятствовать и проведению операции в целом, и выполнению анестезии.
Последствия после процедуры
Наиболее распространенным неблагоприятным последствием после лимфаденэктомии считается лимфедема – осложнение, которое проявляется затруднением оттока лимфы из зоны выполнения операции. Подобное нарушение развивается примерно у каждого десятого пациента. Основным симптомом становится сильный отек тканей. Заболевание имеет несколько стадий развития:
- Отек возникает на протяжении дня, однако исчезает при вертикальном положении поврежденной области. Если надавить пальцем, формируется своеобразная «ямка», которая медленно исчезает.
- Отек присутствует вне зависимости от положения поврежденной зоны. Кожные покровы уплотняются, «ямка» при надавливании не возникает.
- Отек ярко выражен, по типу «слоновости» (элефантиаза).
При обнаружении первой стадии лимфедемы необходимо срочно проконсультироваться с врачом. Это позволит остановить дальнейшее развитие патологии, а в некоторых случаях – уменьшить ее проявление.
Кроме отека, опасными состояниями могут стать кровотечения, которые обнаруживаются в раннем послеоперационном периоде.
Осложнения после процедуры
В целом, врачи иногда сталкиваются с такими вероятными осложнениями, связанными с лимфаденэктомией:
- Утрата или ухудшение чувствительности в зоне проведения операции, что обусловлено повреждением (перерезкой) нервных волокон. У большинства пациентов чувствительность восстанавливается, спустя определенный период времени.
- Ощущение слабости, онемения, «ползания мурашек», контрактуры, что требует назначения специальных лечебных упражнений для снижения чувства дискомфорта.
- Лимфедема – лимфатическая отечность.
- Флебит в зоне проведения операции, с возможным переходом в тромбофлебит. При своевременном назначении кроворазжижающих и противовоспалительных препаратов такие явления быстро исчезают.
- Присоединение инфекции, что сопровождается болями, покраснением и отеком в зоне проведения вмешательства. Такое состояние требует назначения антибиотикотерапии.
Наиболее часто осложнения, связанные с лимфаденэктомией, развиваются у пожилых пациентов и лиц, страдающих сахарным диабетом и ожирением.
Уход после процедуры
Непосредственно после лимфаденэктомии пациента перемещают в послеоперационную палату: там его наблюдают до завершения действия анестезии. Если все в порядке, больного транспортируют в обычную палату.
При необходимости пораженной области придают возвышенное положение. Например, после подмышечной лимфаденэктомии руку со стороны вмешательства поднимают кверху, а после удаления паховых лимфоузлов пациенту приподнимают ноги.
Иногда в течение первых суток после операции пациенту присоединяют катетер для сбора мочи, а в некоторых случаях – и временный или постоянный калоприемник (в зависимости от того, где именно и в каких масштабах проводилась лимфаденэктомия).
Если в ходе операции был установлен дренаж, то его удаляют по мере улучшения состояния (обычно через несколько дней).
Если больной не может питаться самостоятельно, то ему вводят питательные вещества внутривенно. Если оперативное вмешательство затрагивало пищеварительную систему, то пациенту будут озвучены изменения в пищевом рационе.
Продолжительность госпитализации оговаривается индивидуально.
После выписки больному рекомендуют не поднимать и не переносить тяжелые предметы, избегать ношения тесной и давящей одежды или аксессуаров.
Реабилитационные мероприятия показаны всем пациентам, которым проводилась лимфаденэктомия. Такие меры позволяют:
- предупредить появление психологических проблем;
- устранить болевые ощущения;
- предотвратить развитие осложнений;
- быстрее возвратиться к привычному образу жизни.
Стандартные реабилитационные методики включают в себя ЛФК (специальный комплекс упражнений), физиотерапию, витаминотерапию, дополнительное консервативное лечение. Основные процедуры направляют на восстановление питания тканей и лимфотока, ускорение кровообращения и заживления.
Если после лимфаденэктомии у пациента поднялась температура, либо резко возникли подозрительные симптомы в виде озноба, тошноты, приступообразной рвоты, сложностей с моче и каловыделением, кровотечений или сильных болей, то необходимо срочно сообщить об этом оперировавшему хирургу.
Лимфомассаж после операции подмышечная лимфаденэктомия
Лимфодренажный массаж – это физиотерапевтическая процедура, основное предназначение которой – ускорение лимфотока. Человек, который выполняет лимфомассаж, должен иметь представление о расположении лимфатической системы и направлении лимфодвижения. Процедура не должна доставлять болей, поэтому в качестве базовых воздействий рекомендуются поглаживание и легкое надавливание. Сеансы лучше проводить 1-2 раза в неделю. [19]
Под влиянием такого массажа стимулируется течение лимфы, что способствует:
- уменьшению отека тканей;
- повышению тургора кожи;
- оптимизации обменных процессов;
- улучшению местного иммунитета;
- активации кровообращения.
Противопоказанием к лимфомассажу после лимфаденэктомии может стать:
- острый тромбофлебит;
- кожные заболевания;
- болезни сердечно-сосудистой системы;
- инфекционные патологии.
После сеанса на протяжении десяти минут пациент должен спокойно полежать. Можно выпить стакан теплой воды. Результат становится заметным, как правило, уже после первой-второй процедуры.
Отзывы
Лимфаденэктомия зачастую является обязательной процедурой, обусловливающей эффективность проводимого лечения. Вмешательство предполагает удаление пораженных или подозрительных лимфатических узлов с дальнейшей отправкой их в лабораторию для гистологического исследования. Отзывы об операции преимущественно положительные, поскольку благодаря ней удается предотвратить дальнейшее распространение патологии, уменьшить или полностью устранить проявления заболевания. Осложнения после вмешательства случаются нечасто, если следовать строгим рекомендациям врача:
- ограничивать активность и не нагружать прооперированную часть тела;
- не пережимать и не перетягивать предметами одежды или аксессуарами сторону поражения;
- избегать позы «нога на ногу» (для пациентов, которым проводилась паховая лимфаденэктомия).
Частота появления осложнений зависит также от пораженной зоны, в которой выполняется лимфаденэктомия. К примеру, удаление подмышечных лимфоузлов примерно в 10% случаев приводит к развитию лимфедемы и кожного дискомфорта. Удаление тазовых лимфоузлов осложняется лимфедемой всего в 6% случаев, а паховых – в 15% случаев. Тем не менее, многое зависит и от общего состояния здоровья пациента и от квалификации оперирующего врача.

