Медицинский эксперт статьи
Новые публикации
Паронихия
Последняя редакция: 06.11.2023

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
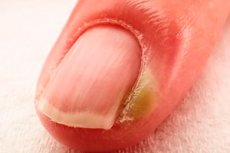
Эпидемиология
Паронихия является одним из наиболее распространённых заболеваний ногтей. По различным оценкам, оно может встречаться у 2,5% до 20% взрослого населения в какой-то момент жизни. Эта разница в данных обусловлена различными исследованиями и популяционными группами.
Распространённость
- Паронихия чаще встречается у людей, работающих с водой, таких как посудомойщицы, бармены, стоматологи и медсёстры, из-за постоянного воздействия влаги.
- Хроническая форма чаще всего связана с грибковой инфекцией и чаще встречается у людей с сахарным диабетом или ослабленным иммунитетом.
- Острая форма обычно бактериальная и может возникнуть у любого, кто получил небольшую травму кутикулы или ногтевого ложа.
Возраст и пол
- Данные о том, что паронихия чаще встречается у людей определённого возраста или пола, неоднозначны, но заболевание может возникнуть у лиц любого возраста.
- Дети и подростки также подвержены риску, особенно если у них есть привычка обгрызать ногти или кутикулы.
Географические и сезонные различия
- Географические и сезонные различия могут играть роль в эпидемиологии паронихии из-за различий в климате и социально-экономических факторов, влияющих на занятость и образ жизни.
Точные статистические данные и эпидемиологические исследования паронихии варьируются и обновляются со временем, поэтому для получения актуальной информации рекомендуется обратиться к последним клиническим исследованиям и обзорам.
Причины паронихии
Вот основные из них:
Бактериальные инфекции:
- Стафилококки и стрептококки являются наиболее частыми бактериальными возбудителями.
- Микротравмы или повреждения кутикулы, например, от обгрызания ногтей, маникюра или укусов, могут привести к бактериальной инфекции.
Грибковые инфекции:
- Candida albicans является частой причиной хронической паронихии, особенно у людей, часто контактирующих с водой.
- Длительное нахождение рук в воде и во влажной среде способствует развитию грибковой инфекции.
Вирусные инфекции:
- Вирусы, такие как герпес (особенно при первичной инфекции), также могут вызывать паронихию.
Другие причины:
- Хронические заболевания, такие как диабет или заболевания, связанные с нарушением иммунитета, могут увеличивать риск развития паронихии.
- Аллергические реакции на продукты, химические вещества или лекарства могут проявляться в виде воспаления кожи вокруг ногтя.
- Злоупотребление маникюрными процедурами может привести к повреждению защитного барьера кожи и развитию паронихии.
При развитии паронихии важно обратиться к врачу для определения точной причины и назначения соответствующего лечения.
Факторы риска
Факторы риска паронихии могут включать следующее:
- Частый контакт с водой: Работа, связанная с частым погружением рук в воду (например, у барменов, посудомоечных машин, медицинских работников), может способствовать размягчению кожи и уязвимости к инфекциям.
- Травма кутикулы: Обгрызание ногтей, агрессивный маникюр или другие виды травм, которые нарушают защитный барьер вокруг ногтевого ложа.
- Профессиональные факторы: Работа с химическими веществами, которые могут раздражать кожу или вызывать аллергические реакции.
- Грибковые инфекции: Например, инфекция Candida, которая часто встречается у людей, чьи руки регулярно находятся в воде.
- Бактериальные инфекции: Раны или порезы вокруг ногтей могут стать входными воротами для бактерий.
- Иммунодефицитные состояния: Люди с диабетом, ВИЧ/СПИДом или другими состояниями, снижающими иммунитет, подвержены более высокому риску развития паронихии.
- Длительное использование перчаток: Особенно если перчатки влажные внутри, это может создать благоприятную среду для развития инфекции.
- Курение: Может ухудшить циркуляцию крови в тканях, делая кожу более уязвимой к инфекциям.
- Плохая гигиена рук: Недостаточная чистка и уход за руками и ногтями могут увеличить риск инфекции.
- Экзема или другие кожные заболевания: Люди с кожными заболеваниями, такими как экзема, могут быть более склонны к развитию паронихии из-за частых повреждений и воспалений кожи.
При наличии одного или нескольких из этих факторов риска рекомендуется принимать меры предосторожности для предотвращения паронихии, включая ношение защитных перчаток, избегание длительного контакта с водой и агрессивных химических веществ, а также поддержание хорошей гигиены рук.
Патогенез
Патогенез паронихии зависит от типа возбудителя, вызывающего инфекцию, и может различаться у бактериальной и грибковой форм.
Бактериальная паронихия:
- Входные ворота инфекции: Первым шагом является нарушение защитной барьерной функции кожи вокруг ногтя, что может произойти из-за механического повреждения (травма, укус ногтей, агрессивный маникюр) или химического воздействия (длительный контакт с водой и моющими средствами).
- Колонизация и инвазия: После того как кожный барьер нарушен, условно-патогенные бактерии, часто Staphylococcus aureus или Streptococcus pyogenes, могут колонизировать область и проникнуть глубже в ткани.
- Воспаление и гнойное образование: Бактериальное вторжение приводит к активации иммунной системы и воспалительному ответу. Это может сопровождаться образованием гноя, отеком и покраснением тканей вокруг ногтя.
Грибковая паронихия (чаще всего вызвана Candida):
- Входные ворота инфекции: Подобно бактериальной форме, для грибковой инфекции требуется нарушение кожного барьера.
- Рост и размножение грибов: Грибки рода Candida могут нормально присутствовать на коже без вызова заболевания, но при создании благоприятных условий (тепло, влажность, сниженный иммунитет) начинают активно размножаться.
- Воспалительная реакция: Реакция тканей на грибковую инфекцию также проявляется в виде воспаления, отечности и покраснения, но гнойное образование может быть не таким выраженным, как при бактериальной паронихии.
В обоих случаях может быть задействован и аутоиммунный компонент, когда хроническое воспаление ведет к избыточной реакции иммунной системы, что усугубляет симптомы и затрудняет заживление.
Паронихия также может быть хронической, особенно при грибковой инфекции, что приводит к длительному воспалению, изменению вида кожи и ногтей, и требует длительного лечения.
Симптомы паронихии
Симптомы паронихии могут варьироваться в зависимости от того, является ли инфекция острой или хронической, а также от типа возбудителя (бактериальная или грибковая инфекция). Вот основные симптомы:
Острая паронихия:
- Покраснение и припухлость тканей вокруг ногтя.
- Боль в области ногтя, которая может быть острой, пульсирующей.
- Нагноение под кожей возле ногтя, которое может выходить при надавливании.
- Увеличение местной температуры (теплые ткани вокруг ногтя).
- Возможно образование гнойной мозоли (абсцесса).
 [6], [7], [8], [9], [10], [11]
[6], [7], [8], [9], [10], [11]
Хроническая паронихия:
- Постоянная припухлость и покраснение вокруг ногтя.
- Толщение кожи вокруг ногтя, размягчение кутикулы.
- Утрата блеска, ломкость ногтей.
- Изменение формы ногтя, появление поперечных борозд или вдавлений на ногтевой пластине.
- Болезненность при длительном контакте с водой или при выполнении работы, требующей воздействия на пальцы.
- В некоторых случаях отслаивание ногтевой пластины от ногтевого ложа (онихолизис).
 [12], [13], [14], [15], [16], [17]
[12], [13], [14], [15], [16], [17]
Грибковая паронихия:
- Постоянная влажность кожи вокруг ногтей.
- Выделение сероватого или желтоватого экссудата.
- Появление белесых пятен на ногтевой пластине.
Важно отметить, что при появлении первых симптомов паронихии рекомендуется обратиться к врачу для своевременной диагностики и начала лечения, чтобы предотвратить развитие осложнений.
Также различают:
Гнойная паронихия — это острое воспалительное заболевание, которое поражает ткани, окружающие ногтевую пластину, часто вызванное бактериальной инфекцией (например, стафилококками или стрептококками). Оно может начаться после травмы ногтя или кутикулы, такой как обгрызание ногтей, неправильная маникюрная обработка или другое повреждение.
Псориатическая паронихия — это поражение кожи в области ногтевых валиков, связанное с псориазом, которое может вызывать различные изменения в этой области, включая:
- Покраснение и отек кожи вокруг ногтей.
- Изменения в структуре и цвете ногтевой пластины, такие как утолщение, желтизна или появление питиреаза (мелкие углубления на ногте).
- Отслоение ногтевой пластины от ногтевого ложа (онихолизис).
- Появление желтых или маслянистых пятен под ногтем.
- Болезненные трещины в коже и образование шелушения, характерного для псориаза.
Паронихия у детей
Паронихия у детей — это довольно распространенное заболевание, которое может возникнуть из-за различных причин, включая бактериальную инфекцию, грибковую инфекцию или травму. У детей, которые часто сосут пальцы или кусают ногти, риск развития паронихии повышается.
Симптомы паронихии у детей аналогичны тем, что наблюдаются у взрослых, и включают покраснение, отек и болезненность вокруг ногтя, а иногда и гнойное отделяемое.
Вот несколько мер, которые можно предпринять для лечения и предотвращения паронихии у детей:
- Гигиена рук: Убедитесь, что руки ребенка всегда чистые, особенно после игр на улице и посещения общественных мест.
- Правильный уход за ногтями: Избегайте обрезания кутикулы, так как это может привести к травмам. Ногти следует аккуратно подстригать, избегая слишком короткой стрижки.
- Избегание нагрызания ногтей и сосания пальцев: Обучение ребенка не кусать ногти и не сосать пальцы поможет предотвратить воспаление.
- Антисептики: Использование мягких антисептиков для обработки порезов и царапин рядом с ногтями может помочь предотвратить инфекцию.
- Местное применение медикаментов: При первых признаках воспаления можно использовать местные антибиотики или противогрибковые кремы, но только по назначению врача.
- Противовоспалительные препараты: В некоторых случаях врач может назначить местные противовоспалительные препараты для уменьшения боли и отека.
- Обращение к врачу: Если симптомы не улучшаются или усиливаются, необходимо обратиться к врачу, который может назначить соответствующую антибиотикотерапию или процедуры для лечения гнойника.
- Питание: Сбалансированное питание с достаточным содержанием витаминов и микроэлементов помогает поддерживать здоровье кожи и ногтей.
Профилактика паронихии заключается в поддержании хорошей гигиены рук и правильном уходе за ногтями. Если симптомы у ребенка сохраняются или ухудшаются, следует обратиться за медицинской помощью.
Паронихия у новорожденных
Паронихия у новорожденных — это редкость, но она может возникнуть, особенно если была травма ногтевого валика или возникло проникновение бактерий или грибков. Паронихия у младенцев требует особого внимания, потому что их иммунная система ещё не полностью развита, и инфекции могут распространяться быстрее, чем у взрослых.
Лечение паронихии у новорожденных может включать следующие меры:
- Мягкое промывание: Регулярно промывайте пораженный участок теплой водой несколько раз в день. Это помогает снизить воспаление и способствует оттоку гноя.
- Антисептические растворы: Может быть рекомендовано использование мягких антисептиков для предотвращения дальнейшего заражения.
- Избегание окклюзионных перчаток или носков: Не покрывайте руки или ноги ребенка если это не обязательно, чтобы предотвратить создание влажной среды, благоприятной для размножения бактерий.
- Антибиотики: В некоторых случаях врач может назначить местные или системные антибиотики для лечения бактериальной инфекции.
- Обращение к врачу: Немедленно обратитесь к педиатру или дерматологу, если вы заметили признаки паронихии у вашего новорожденного ребенка. Врач оценит состояние и может назначить соответствующее лечение.
Важно подчеркнуть, что самолечение новорожденных может быть опасным, и любые медицинские процедуры должны проводиться под наблюдением или по назначению квалифицированного врача.
Профилактика паронихии у новорожденных также включает поддержание чистоты рук и ног. Убедитесь, что их ногти обрезаются аккуратно и что они не слишком короткие, чтобы избежать случайных царапин и других травм, которые могут стать входными воротами для инфекций.
Стадии
Она может проходить несколько стадий, если ее не лечить:
- Начальная стадия (акутальная паронихия): На этой стадии кожа вокруг ногтя становится красной, припухлой и болезненной при прикосновении. Может быть некоторое скопление гноя под кожей.
- Прогрессирующая стадия: Если инфекция не лечится, она может привести к накоплению гноя и формированию абсцесса. Боль усиливается, и возможно повышение местной температуры.
- Хроническая стадия: При длительном отсутствии лечения, особенно если причина паронихии — грибковая инфекция, процесс может перейти в хроническую форму. Хроническая паронихия характеризуется периодическими обострениями, изменением цвета кожи и толщины ногтевых валиков, а также деформацией ногтя.
- Осложнения: Необработанная паронихия может привести к развитию онихолизиса (отделения ногтя от ногтевого ложа), постоянной изменении формы ногтя или даже к потере ногтя. Также существует риск распространения инфекции на глубокие ткани руки или ноги и в кровоток, что может вызвать более серьезные состояния, такие как флегмона или сепсис.
Очень важно начать лечение паронихии на ранней стадии, чтобы предотвратить ее переход в хроническую форму и развитие осложнений. Обычно это включает в себя антисептическое промывание, применение антибиотиков или противогрибковых средств и иногда хирургическое вмешательство для дренирования абсцесса.
Осложнения и последствия
Паронихия может привести к ряду осложнений, особенно если не лечить его своевременно или адекватно. Вот некоторые из возможных осложнений:
- Абсцесс: Накопление гноя под кожей, которое может потребовать хирургического вскрытия и дренирования.
- Хроническая паронихия: При длительном течении заболевания может развиться хронический процесс, который приводит к постоянному воспалению и болезненности кожи вокруг ногтей.
- Распространение инфекции: Бактерии или грибы могут распространяться за пределы первоначального места воспаления, вызывая флегмону, остеомиелит (заражение костей), или даже попасть в кровоток, приводя к сепсису.
- Повреждение ногтевой пластины: Если воспаление продолжается в течение длительного времени, это может привести к деформации или отслоению ногтя.
- Лимфаденит: Воспаление лимфатических узлов, которое может развиться при распространении инфекции.
- Лимфангит: Воспаление лимфатических сосудов, которое также может быть результатом распространения инфекции.
- Синдром венозной конгестии: При длительном воспалении может нарушиться кровообращение в пораженной области.
- Дискомфорт и боль: Хронические и повторяющиеся случаи паронихии могут вызывать дискомфорт, боль и проблемы с выполнением повседневных задач.
- Аллергические реакции: В редких случаях медикаментозное лечение паронихии может вызвать аллергические реакции.
- Разрушение тканей: Инфекция может привести к некрозу (отмиранию) окружающих мягких тканей.
Чтобы предотвратить эти осложнения, важно обращаться к врачу при первых признаках воспаления вокруг ногтей для своевременной диагностики и лечения. Обычно лечение паронихии включает антибактериальные или противогрибковые препараты, а в некоторых случаях могут потребоваться процедуры для дренирования гноя или удаления пораженных тканей.
Диагностика паронихии
Диагностика паронихии обычно включает в себя клинический осмотр и анамнез. Вот основные шаги, которые может предпринять врач для диагностики этого состояния:
- Медицинский анамнез: Врач спросит о продолжительности симптомов, о том, были ли ранее подобные эпизоды, о наличии сопутствующих заболеваний (например, диабет), о лекарствах, которые вы принимаете, и о вашем образе жизни, включая профессиональную деятельность и уход за ногтями.
- Физикальный осмотр: Врач проведет осмотр пораженных участков кожи вокруг ногтей, оценит степень покраснения, отека, наличие гноя, изменения формы или цвета ногтевой пластины.
- Лабораторные исследования: Чтобы определить тип возбудителя (бактериальный или грибковый), может потребоваться взять образец ткани или выделений для бактериологического посева или микологического исследования.
- Инструментальные методы: В некоторых случаях, особенно при подозрении на наличие абсцесса или других осложнений, может потребоваться ультразвуковое исследование, реже — другие методы визуализации.
На основе полученных данных врач определяет диагноз и разрабатывает план лечения. Часто диагноз можно установить на основании только клинической картины без дополнительных исследований, если симптомы ярко выражены и типичны для паронихии.
В случаях, когда стандартное лечение не приносит облегчения, или при наличии признаков системного распространения инфекции, может потребоваться дополнительная диагностика для выявления возможных осложнений или других состояний, имитирующих паронихию.
Дифференциальная диагностика
Дифференциальная диагностика паронихии включает рассмотрение других состояний, которые могут имитировать её симптомы. Некоторые из этих состояний включают:
- Герпетическая вульгарная (герпетическая панариций) – вызвана вирусом герпеса, характеризуется группами везикул на покрасневшем основании и часто сопровождается болью.
- Экзема – хроническое воспаление кожи, которое может проявляться покраснением, шелушением и зудом в области ногтей.
- Псориаз – может поражать ногти и окружающие их участки кожи, вызывая изменения в виде пятен и шелушения.
- Онихомикоз – грибковое заболевание ногтей, которое также может затрагивать кутикулу и кожу вокруг ногтя, но, как правило, сопровождается изменениями самой ногтевой пластины.
- Онихолизис – отслоение ногтя от ногтевого ложа, которое может сопровождаться воспалением околоногтевых валиков.
- Фелин (подкожный панариций) – глубокое гнойное воспаление, которое может привести к воспалению и отеку вокруг ногтя.
- Кандидоз – грибковое заболевание, вызванное дрожжеподобными грибами рода Candida, также может приводить к поражениям в области ногтевых валиков.
- Рак кожи – в редких случаях новообразования кожи могут маскироваться под воспалительные заболевания, в том числе паронихию.
- Синдром перекрестного синдрома пальцев рук – редкое аутоиммунное заболевание, которое может проявляться воспалением и изменением кожи вокруг ногтей.
- Болезни соединительной ткани – такие как склеродермия или системная красная волчанка, которые могут вызывать воспаление и изменения вокруг ногтей.
- Бактериальный эндокардит – хотя крайне редко, но инфекционный эндокардит может проявляться особыми изменениями в области ногтей (например, пятнами Янике).
Панариций и паронихия - это два разных заболевания, которые затрагивают ткани вокруг ногтей. Вот основные различия между ними:
Паронихия:
- Определение: Паронихия - это воспаление кожи вокруг ногтя, чаще всего кутикулы.
- Причины: Может быть вызвана бактериальной или грибковой инфекцией. Часто возникает из-за травмы кутикулы (например, после обрезания ногтей) или в результате длительного контакта с водой и различными химическими веществами.
- Симптомы: Покраснение, отек, болезненность и иногда гнойное выделение вокруг ногтевого валика.
- Лечение: Лечение может включать антисептики, теплые ванночки, местные антибактериальные и противогрибковые средства, а в некоторых случаях - антибиотики или антимикотики системного действия.
Панариций:
- Определение: Панариций - это острое гнойное воспаление мягких тканей пальца руки или ноги, часто затрагивающее глубокие структуры, такие как сухожилия, кости и суставы.
- Причины: Обычно вызывается бактериальной инфекцией, часто стафилококком или стрептококком, проникающими через микротравмы.
- Симптомы: Сильная болезненность, покраснение, отек, увеличение местной температуры, а при глубоких формах - выраженный отек, ограничение движения и общие симптомы инфекции.
- Лечение: Может потребоваться хирургическое вскрытие и дренирование гноя, прием системных антибиотиков, а в случае затрагивания кости или сустава - более серьезное хирургическое вмешательство.
Итак, основное отличие между панарицием и паронихией заключается в том, что паронихия - это поверхностное воспаление, в то время как панариций представляет собой более глубокую и часто более серьезную инфекцию. Оба заболевания требуют внимательного подхода к лечению и могут вызвать серьезные осложнения, если их не лечить должным образом.
Онихия и паронихия — это разные заболевания, хотя и связанные с ногтевыми фалангами пальцев рук и ног. Вот их основные отличия:
Онихия:
- Определение: Онихия это воспаление ногтевой пластины самого ногтя.
- Причины: Может быть вызвана инфекцией (грибковой, бактериальной, вирусной), травмой или патологией.
- Локализация: Заболевание затрагивает саму ногтевую пластину и может распространяться на ногтевое ложе.
- Симптомы: Изменения в ногтевой пластине (размягчение, изменение цвета, отслоение, утолщение), боль и иногда гнойное воспаление под ногтем.
Хотя онихия и паронихия могут встречаться одновременно, особенно в случаях запущенных инфекций, их причины, локализация и симптомы различны. Оба заболевания требуют своевременного и адекватного лечения, чтобы избежать осложнений и сохранить здоровье ногтей и окружающих тканей.
В процессе дифференциальной диагностики важно учитывать анамнез пациента, клинический осмотр и, при необходимости, результаты лабораторных и инструментальных исследований. Это помогает исключить или подтвердить наличие вышеупомянутых состояний и выбрать правильный курс лечения.
Лечение паронихии
Лечение паронихии зависит от стадии заболевания, типа возбудителя (бактериального или грибкового), а также от наличия или отсутствия осложнений. Вот общие принципы лечения:
Консервативное лечение
- Антисептические промывания: Регулярное промывание пораженной области антисептическими растворами (например, перманганатом калия или хлоргексидином) может помочь уменьшить инфекцию и способствовать заживлению.
- Местные антибактериальные препараты: Нанесение мазей или кремов с антибактериальными компонентами на пораженные участки.
- Местные противогрибковые препараты: Если паронихия вызвана грибковой инфекцией, применяют местные антимикотики.
- Теплые ванночки: Иногда рекомендуется делать теплые ванночки для пальцев, чтобы уменьшить отек и болезненность.
- Иммобилизация: При сильной боли может потребоваться временная иммобилизация пораженного пальца.
- Обработка ногтей: Правильный уход за ногтями, избегание обрезки кутикулы и предотвращение травм.
- Изменение привычек: Рекомендации по изменению образа жизни или рабочих привычек, если они способствуют возникновению паронихии (например, частое погружение рук в воду).
Медикаментозное лечение
- Системные антибиотики: При тяжелом бактериальном воспалении или при наличии признаков распространенной инфекции могут быть назначены пероральные антибиотики.
- Системные противогрибковые препараты: Если есть подозрение на глубокую грибковую инфекцию, могут быть назначены пероральные антимикотики.
Димексид — это лекарственное средство, которое обладает противовоспалительным, анальгезирующим и антисептическим действием. В ряде случаев он может использоваться в качестве местного средства при лечении паронихии, так как способен проникать через кожу и доставлять лекарственные вещества непосредственно в очаг воспаления.
При паронихии димексид может применяться в форме примочек или компрессов, часто в разбавленном виде, чтобы снизить риск раздражения кожи. Важно строго соблюдать инструкции по разведению и использованию димексида, так как в чистом виде он может вызвать ожоги кожи.
Применение димексида при паронихии может иметь следующие цели:
- Уменьшение воспаления и болезненности в области вокруг ногтя.
- Обладая способностью проникать через биологические мембраны, димексид может использоваться для транспортировки других лекарственных веществ (например, антибиотиков) непосредственно в ткани.
- Антисептическое действие может способствовать снижению количества патогенных микроорганизмов в области воспаления.
Перед применением димексида важно проконсультироваться с врачом, особенно если есть сомнения в диагнозе или в методе лечения. Врач сможет оценить целесообразность использования димексида в каждом конкретном случае и дать рекомендации по безопасному применению, учитывая возможные противопоказания и побочные эффекты.
"Банеоцин" — это комбинированный препарат, который содержит два антибиотика: неомицин и бацитрацин. Эти компоненты обладают широким спектром действия против многих грамположительных и грамотрицательных бактерий, что делает "Банеоцин" эффективным в борьбе с бактериальными инфекциями кожи, включая паронихию.
При паронихии "Банеоцин" можно применять в форме мази или порошка, нанося препарат непосредственно на пораженную область. Препарат помогает:
- Уничтожать бактерии, вызывающие инфекцию.
- Предотвращать развитие и распространение инфекции.
- Уменьшать воспалительный процесс.
Однако следует помнить, что использование любого антибиотика должно быть обоснованным, так как неправильное или чрезмерное использование антибиотиков может привести к развитию устойчивости у бактерий. "Банеоцин" не следует применять в случае аллергии на неомицин, бацитрацин или другие компоненты препарата, а также при наличии серьезных почечных заболеваний из-за риска системного абсорбирования неомицина.
Перед использованием "Банеоцина" при паронихии следует проконсультироваться с врачом, который сможет оценить клиническую ситуацию и определить, подходит ли данный препарат для лечения в конкретном случае, а также назначить правильную дозировку и продолжительность курса лечения.
Стелланин (или стелланин-ИЭФ) – это противомикробное средство, которое иногда используется для лечения бактериальных кожных инфекций, включая паронихию. Он содержит активное вещество диэтилбензимидазолий трииодид, обладающее широким спектром антимикробного действия и способствующее заживлению.
Применение стелланина при паронихии может помочь в следующем:
- Противомикробное действие: Уничтожает бактерии, которые могут вызывать или усугублять инфекцию.
- Противовоспалительное действие: Помогает уменьшить воспаление и отек в области воспаления.
- Заживление ран: Способствует более быстрому заживлению тканей и регенерации.
Стелланин обычно наносят на пораженный участок кожи или используют для пропитки повязок, которые в дальнейшем накладывают на пораженное место. Перед применением важно убедиться, что у пациента нет аллергии на компоненты препарата.
Важно помнить, что самолечение может быть неэффективным или даже опасным, поэтому перед началом использования стелланина или других медикаментов для лечения паронихии следует обязательно проконсультироваться с врачом. Врач может точно определить, подходит ли препарат для конкретного случая, учитывая стадию заболевания, наличие гнойного процесса, а также другие факторы.
Ихтиоловая мазь часто используется в дерматологии благодаря своим противовоспалительным, антисептическим и кератопластическим свойствам. Активное вещество мази, ихтиол, эффективно при лечении различных кожных заболеваний, в том числе и паронихии. Вот как ихтиол может быть полезен при паронихии:
- Противовоспалительное действие: Ихтиол помогает уменьшить воспаление в области пораженного ногтя, уменьшая покраснение и отечность.
- Антисептическое действие: Мазь обладает способностью уничтожать некоторые виды бактерий и уменьшать риск дополнительного инфицирования.
- Обезболивающий эффект: Ихтиол может помочь снизить болевые ощущения, связанные с воспалением.
- Кератопластическое действие: Содействует нормализации кератинизации, что может способствовать восстановлению нормальной структуры кожи вокруг ногтя.
При паронихии ихтиоловую мазь обычно наносят тонким слоем на пораженный участок и закрывают стерильной повязкой. Лечение может проводиться один или несколько раз в день в зависимости от инструкций врача.
Перед началом лечения паронихии ихтиоловой мазью важно проконсультироваться с врачом, который подтвердит диагноз и определит наилучший план лечения. Следует избегать применения мази на открытые гнойные раны без предварительной консультации с врачом, так как это может потребовать другого подхода к лечению или использования комбинированных медицинских препаратов.
Мазь Вишневского, также известная как бальзамический линимент по Вишневскому, является комбинированным препаратом, содержащим деготь, ксероформ и рыбий жир. Она имеет специфический запах и известна своими регенерирующими и антисептическими свойствами. Мазь Вишневского используется для стимуляции заживления ран, улучшения кровообращения в тканях и оказания противовоспалительного эффекта.
В случае паронихии мазь Вишневского может быть полезна благодаря следующим свойствам:
- Противовоспалительное действие: Способствует уменьшению воспаления и отека вокруг ногтя.
- Антисептическое действие: Помогает предотвратить или уменьшить бактериальную инфекцию.
- Стимулирование регенерации тканей: Содействует более быстрому заживлению пораженных участков.
Мазь Вишневского обычно наносят на пораженную область с последующим наложением стерильной повязки. Повязку меняют через определенные интервалы времени, в зависимости от состояния пораженного участка и рекомендаций врача.
Тем не менее, в некоторых случаях мазь Вишневского может не рекомендоваться, особенно если имеется гнойное воспаление. Препарат может стимулировать "вытягивание" гноя и усилить процесс гнойного воспаления, что потенциально может привести к распространению инфекции.
Всегда важно проконсультироваться с врачом перед применением мази Вишневского для лечения паронихии или любого другого состояния, чтобы убедиться, что это средство подходит для конкретного случая и не приведет к осложнениям.
Левомеколь — это комбинированная мазь, которая содержит антибиотик левомицетин (хлорамфеникол) и метилурацил, способствующий регенерации тканей. Эта мазь применяется для лечения гнойно-воспалительных заболеваний кожи, включая инфицированные раны и ожоги.
При паронихии Левомеколь может быть полезен благодаря следующим эффектам:
- Антимикробное действие: Левомицетин эффективен против широкого спектра бактерий, что позволяет контролировать бактериальную инфекцию.
- Противовоспалительное действие: Метилурацил уменьшает воспаление и стимулирует иммунную защиту в области применения.
- Регенерация тканей: Метилурацил также ускоряет процессы заживления, способствуя более быстрому восстановлению поврежденных тканей.
Левомеколь часто назначается врачами при лечении легких и умеренных форм паронихии, особенно если есть гнойные выделения. Мазь наносят непосредственно на пораженный участок или используют для пропитки повязок, которые затем накладывают на воспаленный участок кожи вокруг ногтя. Повязку обычно меняют один или два раза в день.
Перед началом использования Левомеколя при паронихии следует проконсультироваться с врачом, который сможет оценить степень тяжести инфекции и наличие возможных противопоказаний к применению данного препарата, так как левомицетин может вызывать побочные эффекты и иметь противопоказания.
Хирургическое лечение
- Дренирование абсцесса: Если формируется гнойник, может потребоваться его вскрытие и дренирование под местной анестезией.
Вскрытие паронихия может потребоваться в случаях, когда развивается гнойное воспаление и образуется абсцесс. Эта процедура выполняется для того, чтобы освободить накопившийся гной, снизить давление и воспаление, а также способствовать более быстрому заживлению. Вскрытие обычно проводится в стерильных условиях врачом или хирургом. Вот основные шаги процедуры:
- Местная анестезия: Чтобы уменьшить болевые ощущения, используют местные анестетики, такие как лидокаин.
- Дезинфекция: Пораженный участок тщательно обрабатывают антисептиками, чтобы предотвратить дополнительное инфицирование.
- Разрез: Врач делает мелкий разрез над абсцессом, чтобы дренировать гной. В зависимости от степени распространения инфекции и количества гноя, размер разреза может варьироваться.
- Удаление гноя: Врач аккуратно выдавливает гной и удаляет некротические ткани.
- Обработка раны: После удаления гноя рану обрабатывают антисептиком, могут ввести антибиотики напрямую в рану.
- Наложение повязки: На рану накладывают стерильную повязку, которую необходимо регулярно менять.
- Последующее наблюдение: Врач будет следить за заживлением раны и отсутствием признаков инфекции. Могут быть назначены антибиотики системного действия и обезболивающие.
- Уход за раной дома: Пациенту дадут указания, как ухаживать за раной после процедуры, включая информацию о том, как часто менять повязки и когда обращаться к врачу.
Важно помнить, что самостоятельное вскрытие абсцесса дома может быть опасным и привести к распространению инфекции или другим осложнениям. Поэтому процедуру вскрытия должен выполнять квалифицированный медицинский работник.
Разрезы при паронихии выполняются для дренирования гноя и уменьшения давления и воспаления в случае формирования абсцесса. Это должен делать квалифицированный медицинский специалист в стерильных условиях. Вот общие принципы выполнения разрезов при паронихии:
Подготовка к процедуре:
- Область вокруг пораженного ногтя очищают и дезинфицируют.
- Проводят местную анестезию для уменьшения болевых ощущений во время процедуры.
Выполнение разреза:
- Разрез обычно выполняется вдоль боковой стороны ногтевого валика, где скапливается гной. Однако точная локализация и длина разреза зависят от места и размера абсцесса.
- Врач аккуратно вскрывает абсцесс стерильным хирургическим инструментом, чтобы минимизировать травму окружающих тканей.
Дренирование абсцесса:
- После выполнения разреза врач аккуратно выдавливает гной и очищает рану от некротических тканей.
- Иногда для обеспечения непрерывного дренирования в рану вставляют маленький дренаж или тампон, который оставляют на некоторое время.
Завершение процедуры:
- Рану обрабатывают антисептическим раствором.
- Накладывают стерильную повязку для поддержания чистоты и предотвращения дальнейшего инфицирования.
Последующий уход:
- Врач дает пациенту рекомендации по уходу за раной, информацию о необходимости смены повязок и приема препаратов (антибиотиков, противовоспалительных или обезболивающих средств).
- Назначается повторный осмотр для оценки процесса заживления.
Это общее описание процедуры, и в каждом конкретном случае подход может отличаться. Всегда следует доверять процедуру профессионалам и не пытаться самостоятельно вскрывать абсцесс, чтобы избежать осложнений и распространения инфекции.
- Частичное или полное удаление ногтя: В крайних случаях, при значительном поражении ногтевой пластины или хронической паронихии, может потребоваться удаление ногтя.
Последующий уход
После начального лечения важно соблюдать гигиену рук, избегать травматизации пораженного пальца и следовать рекомендациям врача по уходу за ногтями.
Лечение должен назначать врач после осмотра и, при необходимости, дополнительных исследований. Самолечение может привести к ухудшению состояния и развитию осложнений.
Профилактика
Профилактика паронихии включает в себя ряд мер, направленных на предотвращение возникновения воспаления в области ногтевого валика. Вот несколько советов, которые помогут избежать развития паронихии:
- Гигиена рук: Регулярно мойте руки с мылом и водой, особенно после контакта с загрязнениями или после посещения общественных мест.
- Аккуратный маникюр: Избегайте обрезного маникюра и не удаляйте кутикулу. Не отрывайте и не обгрызайте кутикулу и ногтевые валики.
- Ногтевые инструменты: Используйте личные инструменты для маникюра и дезинфицируйте их после использования.
- Защита рук: Носите резиновые перчатки при работе с водой и химическими веществами, например при мытье посуды или уборке.
- Увлажнение кожи: Регулярно используйте увлажняющие кремы для рук, чтобы предотвратить сухость и трещины в коже.
- Правильное питание: Сбалансированное питание, богатое витаминами и микроэлементами, помогает поддерживать кожу здоровой.
- Избегание травм: Будьте осторожны, чтобы не поранить кожу вокруг ногтей.
- Носите подходящую обувь: Избегайте тесной обуви, которая может травмировать ногти на ногах.
- Сухость ног: После контакта с водой тщательно вытирайте ноги, особенно пространство между пальцами.
- Лечение хронических заболеваний: Контролируйте такие состояния, как диабет, которые могут увеличивать риск инфекции.
- Быстрое лечение: При первых признаках воспаления обращайтесь к врачу для раннего лечения и предотвращения осложнений.
Соблюдение этих простых правил может существенно снизить риск развития паронихии и поддержать здоровье ногтей и кожи вокруг них.
Прогноз
Прогноз при паронихии обычно благоприятный, особенно если заболевание диагностировано и лечение начато на ранних стадиях. Большинство случаев паронихии поддаются эффективному лечению, которое включает в себя антисептическую обработку пораженного участка, антибиотикотерапию при наличии бактериальной инфекции и, в некоторых случаях, хирургическое вмешательство для дренирования абсцессов.
Прогноз может ухудшаться в следующих ситуациях:
- Запущенные случаи: Если лечение не начато своевременно, инфекция может распространиться, что приводит к более серьезным инфекциям и возможным осложнениям.
- Повторяющиеся инфекции: Частые рецидивы могут привести к хронической паронихии, которая может вызвать изменения в структуре ногтя и окружающих тканей.
- Хронические заболевания: У пациентов с диабетом или иммунодефицитными состояниями риск развития осложнений выше, а процесс заживления может быть затруднен.
Для предотвращения перехода острой формы паронихии в хроническую и снижения риска осложнений важно следовать всем рекомендациям врача, включая соблюдение гигиены, правильный уход за ногтями и своевременное начало антибиотикотерапии при необходимости.
В целом, с адекватным и своевременным лечением, большинство людей полностью выздоравливают без долгосрочных проблем.
Использованная литература
- "Management of Acute Paronychia," авторы: A.B. Smith и C.D. Johnson, опубликовано в "Journal of Hand Surgery," 2021.
- "Antibiotics in the Treatment of Paronychia: A Systematic Review," авторы: E.F. Martinez и G.H. Lee, опубликовано в "Dermatology Journal," 2019.
- "Chronic Paronychia: Causes and Treatment," авторы: M.N. O'Reilly и P.Q. Murphy, опубликовано в "Clinical Dermatology Review," 2018.
- "Paronychia in Pediatric Patients: A Case Study," авторы: R.S. Patel и S. Kumar, опубликовано в "Journal of Pediatric Medicine," 2020.
- "The Role of Candida in Paronychial Infections," авторы: L.T. Wong и K.J. Daniels, опубликовано в "Mycopathologia," 2022.
- "Surgical Treatment of Paronychia: Guidelines and Outcomes," авторы: Y.Z. Zhang и W.X. Tan, опубликовано в "Surgical Journal," 2017.

